Dị ứng thuốc có thể gây nguy hiểm đến tính mạng
Trong các tác dụng không mong muốn của thuốc thì dị ứng thuốc là vấn đề được rất nhiều người quan tâm. Theo các chuyên gia, việc tự ý dùng thuốc không theo hướng dẫn dễ gây dị ứng thậm chí còn nguy hiểm đến tính mạng.
Dị ứng toàn thân vì thuốc
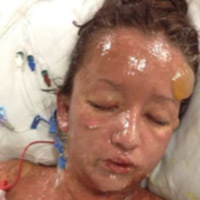
Khi thấy cháu B (ở Hà Nội) bị cảm, sốt, mẹ cháu liền ra hiệu thuốc mua thuốc Paracetamol về cho cháu uống. Sau khi uống thuốc, cháu có biểu hiện đỏ môi và nổi các bọng nước ở tay và chân. Tiếp theo, da cháu bị lở loét, chảy nước như bỏng vôi. Vào viện, các bác sĩ chẩn đoán cháu bị dị ứng thuốc Paracetamol hay còn gọi là hội chứng Steven Johnson.
Tương tự trường hợp của bệnh nhân H (ở Hà Tĩnh) cũng phải nhập viện do dị ứng thuốc, sau khi được tiêm một loại thuốc kháng sinh không rõ tên để điều trị tình trạng viêm họng. Người chị bị dị ứng, nổi mẩn đỏ toàn thân.
BS Lê Thị Minh Hương – Phó Giám đốc Bệnh viện Nhi Trung ương kiêm Trưởng khoa Miễn dịch - dị ứng – khớp cho hay: “Tất cả các thuốc đều có khả năng gây dị ứng nhưng hay gặp nhất vẫn là dị ứng kháng sinh. Dị ứng thuốc có thể xảy ra ở bất cứ lứa tuổi nào. Ở khoa theo quan sát thì trẻ bị dị ứng thuốc nhỏ tuổi nhất là 35 ngày tuổi, trẻ lớn nhất là 12 tuổi đều do thói quen tự ý mua thuốc điều trị của người dân mà không cần tư vấn của bác sĩ”.
Tùy từng cơ địa của đứa trẻ mà dị ứng thuốc có thể có những biểu hiện khác nhau. Nhẹ nhất là sự kích ứng, nổi ban, buồn nôn, ói... Nặng thì có thể sốc phản vệ với biểu hiện về tim mạch, hạ huyết áp, khó thở. Và một số dị ứng thuốc nặng nề khác như hội chứng Steven Johnson, hội chứng lyell làm bong rộp toàn thân. Thường những dị ứng này là do thuốc chống động kinh.
Theo PGS.TS Nguyễn Văn Đoàn, Giám đốc Trung tâm Dị ứng miễn dịch lâm sàng (Bệnh viện Bạch Mai), hội chứng Steven Johnson là hội chứng cấp tính trên da và niêm mạc do thuốc. Bệnh nhân thường hay bị sốt cao, mệt mỏi, khắp người nổi ban đỏ, bọng nước hoặc bị lột da. Cũng theo PGS.TS Nguyễn Văn Đoàn, các thuốc có thể gây hội chứng Steven Johnson là penicillin, ampicillin, streptomycin, tetracylin. Ngoài ra, bệnh nhân cũng có thể dị ứng với các nhóm thuốc giảm đau, hạ sốt, chống lao, chống co giật…
“Cơ chế dị ứng nhanh có thể ngay sau khi uống thuốc khoảng 2 tiếng đồng hồ. Cơ chế dị ứng muộn là sau 10 ngày tiếp xúc với thuốc. Khi xác định nguyên nhân nào là nguyên nhân gây dị ứng, chúng tôi dừng ngay thuốc đó. Sau đó điều trị triệu chứng mà dị ứng thuốc gây ra. Ví dụ, viêm da nặng nề thì phải chăm sóc da, chống nhiễm trùng cho da hồi phục. Nếu sốc phản vệ, ngay lập tức tiêm andernalin, hỗ trợ về hô hấp và tim mạch… Quan trọng nhất là tư vấn cho họ tuyệt đối không dùng lại thuốc gây dị ứng. Trường hợp chưa tìm ra nguyên nhân phải đến khám lại để chúng tôi theo dõi”, BS Lê Thị Minh Hương cho hay.
Tự ý dùng thuốc không theo hướng dẫn dễ gây dị ứng thậm chí còn nguy hiểm đến tính mạng.
Tránh tự ý dùng thuốc
PGS.TS Nguyễn Tiến Dũng – Trưởng khoa Nhi (Bệnh viện Bạch Mai) cho hay, dị ứng thuốc là sự phản ứng của hệ thống miễn dịch của cơ thể đối với một loại thuốc nào đó. Những người có tiền sử về dị ứng như dị ứng thời tiết, dị ứng thức ăn, hen phế quản, viêm mũi dị ứng, đặc biệt là người dị ứng thuốc... sẽ có khả năng dị ứng cao hơn khi sử dụng thuốc. Việc dùng thuốc không đúng chỉ định của bác sĩ, không đọc kỹ hướng dẫn sử dụng trước khi dùng, dùng quá liều lượng, dùng kết hợp nhiều loại thuốc cùng lúc, dùng trong thời gian kéo dài hay việc kết hợp nhiều loại thuốc một lần mà không biết chúng phản ứng chéo, tương tác lẫn nhau cũng dễ gây dị ứng thuốc.
Dị ứng có thể ngứa, nổi mề đay, phù, khó thở… thậm chí rất nặng, đe dọa trực tiếp tới tính mạng của người bệnh. Sốc phản vệ là trường hợp nặng nhất của dị ứng thuốc, kháng sinh có thể dẫn đến khó thở, hạ huyết áp, trụy mạch và tử vong xảy ra trong vài phút nếu không cấp cứu đúng và kịp thời. Để tránh nguy hại sức khỏe, khi đã bị dị ứng với một loại kháng sinh hay bất cứ thuốc nào thì không bao giờ được dùng lại. Khi đi khám bệnh, nhớ cho bác sĩ biết mình dị ứng thuốc hay kháng sinh để bác sĩ sẽ có chọn lựa loại thuốc phù hợp. Trong trường hợp bị dị ứng thuốc nên uống nhiều nước để tăng thải trừ thuốc qua đường tiểu.
BS Lê Thị Minh Hương khuyến cáo, để phòng tránh dị ứng, người bệnh chỉ nên sử dụng thuốc sau khi đã được bác sĩ khám bệnh, kê đơn thuốc và chỉ mua đúng các loại thuốc theo đơn cả về số lượng và hàm lượng của thuốc. Cần đọc kỹ hướng dẫn sử dụng trước khi dùng. Trong trường hợp bác sĩ cho dùng thuốc thì phải theo dõi sát, nhất là lần đầu tiên uống.
Khi có triệu chứng bất thường sau khi uống thuốc cần ngưng sử dụng và tới bệnh viện để các bác sĩ chẩn đoán xem có phải bị dị ứng thuốc hay không. Và nếu có dị ứng thì bệnh viện sẽ có phương pháp xử lý kịp thời để tránh tai biến, tử vong do sốc phản vệ. Tránh tự ý điều trị ở nhà theo cảm tính hay bằng các phương pháp dân gian.
|
“Người bệnh không nên lạm dụng các loại kháng sinh, vì trong các tai biến do thuốc thì tai biến do thuốc kháng sinh chiếm tỷ lệ cao nhất. Không nên sử dụng các loại thuốc không biết rõ nguồn gốc, xuất xứ. Đề kháng kháng sinh dễ xảy ra nếu thường xuyên sử dụng hoặc sử dụng kháng sinh bừa bãi, không đúng cách. Do đó, cần uống đủ liều, đủ số lần theo toa của bác sĩ. Ngay cả khi đã cảm thấy khỏe vẫn cần dùng hết toa thuốc”. BS Lê Thị Minh Hương |